Das Gehirn gebietet Demut, selbst bei altgedienten Neurochirurgen. «Wenn ich von aussen auf das Gehirn schaue», sagt René Bernays, Neurochirurg an der Klinik Hirslanden, «dann sieht es so einfach und unschuldig aus.» Dabei beherberge es eine unglaubliche Dichte an Funktionen, von denen viele für die Wissenschaft vollkommen rätselhaft seien.
Trotzdem tastet sich Bernays an drei Tagen in der Woche in das unbekannte Terrain vor, um Leben zu retten. An diesen drei Tagen operiert er in Zürich Patienten mit Gehirntumoren oder Blutgefässen, die zu platzen drohen. Diese drei Operationstage sind Routine, aber manchmal ist diese Routine nah am Abgrund: «Wenn in der Neurochirurgie Komplikationen auftreten, kann das verheerende Konsequenzen haben. Das Überstehen zu können, ist schwierig, sehr schwierig.» Es sei schon vorgekommen, sagt René Bernays, dass Angehörige eines Patienten ihn trösten mussten, mehr als er sie.
Neue Hilfsmittel revolutionieren die Neurochirurgie
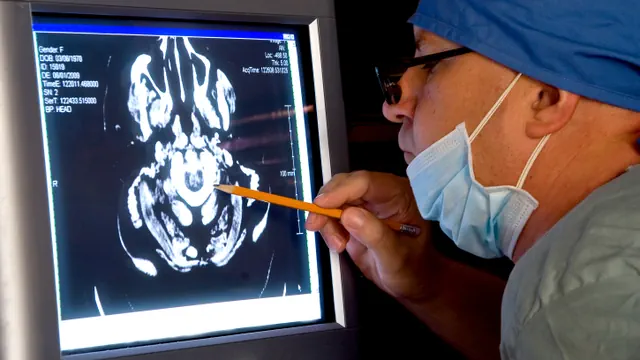
Immerhin haben die Neurochirurgen heutzutage Hilfsmittel zur Hand, die ihnen den Vorstoss ins Gehirn erleichtern. Dazu gehören Instrumente, mit denen sich krankes Gewebe möglichst schonend entfernen lässt, vor allem aber bildgebende Verfahren, die dem Operateur Karten in die Hand geben für die Expedition ins Innere des Kopfs. Im Zürcher Universitätsspital steht sogar ein solcher Magnetresonanztomograf im Operationssaal. So kann René Bernays auch während der Operation Aufnahmen machen. Gerade bei Tumor-Operationen sei dies sehr wertvoll: «Die Bilder, die vor der Operation gemacht werden, werden schnell wertlos, wenn grosse Teile der Geschwulst entfernt sind, weil das vorher verdrängte Gehirn wieder seinen alten Platz einnimmt.»
Die Karte des Gehirns hat der Arzt auf einem Bildschirm stets vor sich. Ein Kreuz auf der Karte zeigt ihm millimetergenau an, wo er hinblickt im Gehirn: Eine Art GPS für Chirurgen. Dazu ermittelt eine Kamera fortlaufend die Raumposition und Blickrichtung des Operationsmikroskops, das an einem beweglichen Arm von der Decke des Operationssaals hängt. «Diese Verfahren haben unseren Beruf revolutioniert», sagt Bernays.
«Try & Error-Verfahren» der Pioniere
Als die Pioniere der Neurochirurgie sich vor 130 Jahren die ersten Male ans Gehirn wagten, gab es nichts von alldem. Immerhin hatten sie eine Ahnung, welche Gehirnteile bei wichtigen Funktionen wie der Bewegungssteuerung eine Rolle spielten. Dies aus Experimenten mit Tieren, denen man Gehirnteile amputierte oder elektrisch stimulierte und beobachtete, welche Muskeln sich darauf bewegten. Zudem gab es Patienten mit Ausfallserscheinungen - Sprachstörungen oder Lähmungen. Nach ihrem Tod liess sich deren Ursache - Blutungen oder Tumore - und ihre Lokalisation im Gehirn feststellen.
Einer der ersten, der den Vorstoss ins Gehirn wagte, war der Brite Victor Horsley: «Beim Operieren war er energisch und kühn, sein Skalpell ritzte am Innersten des Lebens, es drang in Windungen des Gehirns vor, wo sich zuvor kein Chirurg hingewagt hatte», schrieb das British Medical Journal 1957 in einem Nachruf. Bernays bewundert «diese Helden», die den Grundstein legten für seine Arbeit. Damals starben etwa vier von fünf Operierten, heute liegt diese Quote bei unter einem Prozent.
Millimeterarbeit der Chirurgen
Rund vier Stunden dauert die Operation, bei der Radio SRF2 Kultur dabei ist. Die Patientin hat einen Tumor in der rechten Vorderseite des Schädels. Als René Bernays die grosse Geschwulst entfernt hat, sieht man auf das Dach der Augenhöhle. Einige wenige Millimeter Tumorgewebe muss der Chirurg im Schädel lassen. Sie befinden sich in der Nähe eines Gefässes, das Gehirnbereiche mit Blut versorgt, die für das Bewegen der Beine wichtig sind. Bernays will nicht riskieren, dass die Patientin nach der Operation Lähmungen hat. Vor ein, zwei Jahrzehnten, als es noch keine so genauen Bilder und Operations-GPS gab, hätte er aber viel mehr Tumorgewebe im Gehirn lassen müssen, sagt René Bernays.
Nach der Operation entscheiden Chirurgen und Krebsspezialisten zusammen, welche weitere Therapie die Patientin erhält. Das wird von der genauen Diagnose abhängen, an welchem Tumortyp sie leidet. Meist folgt eine Kombination aus Chemotherapie und Bestrahlung. Je nach Tumor unterschiedlich ist auch die weitere Prognose. Es gibt die bitteren Fälle, wenn Patienten trotz Operation nach wenigen Monaten sterben.
Aber es gibt auch die guten Fälle. Wenn Patienten viel länger leben als vermutet oder wenn ein Tumor sich als gutartig herausstellt, und auch auf lange Sicht nicht mit einem Rückfall zu rechnen ist. Oder wenn René Bernays einen Patienten durch einen gezielten Eingriff von schier unerträglichen Schmerzen befreien kann: «Das ist ein Geschenk, das man von diesen Patienten bekommt. Es ist so schön, dass man es nicht in Worte fassen kann.»